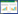经导管主动脉瓣置换术(transcatheter aortic valve replacement,TAVR)又称经导管主动脉瓣植入术(transcatheter aortic valve implantation,TAVI),是指将组装完备的人工主动脉瓣经导管置入到病变的主动脉瓣处,置换原有主动脉瓣,在功能上完成主动脉瓣的替代[1]。近年来,TAVR已经成为老年主动脉瓣狭窄(aortic stenosis,AS)患者的一线治疗方案,为原本失去外科手术机会的老年患者提供了一种新的选择。据统计,我国75岁以上人群AS的发病率约为4%,约190万,其中具有指征需要进行TAVR治疗的患者量达50万,然而仅1.2%得到治疗[1-2]。截至2020年我国TAVR手术量累计超过6 000例[3],其中85%以上选择经股动脉路径该手术路径操作简单易行,但离心脏位置较远、手术耗时相对较长、过程中可能发生血管穿刺置入大管径动脉鞘管时支架移位、脱落等意外事件[4-5]。伴随TAVR技术的快速发展,相关的医护工作也愈加体现出独有的专科特色,提高TAVR的疗效是所有医务工作者面临的重要课题。目前的TAVR共识与指南,其证据仅局限于医疗技术、医学影像、康复等领域,尚缺乏TAVR流程优化相关的证据指导临床实践[6-8]。为了促进TAVR在我国规范、快速发展,现特邀多家中心的相关学科专家组,共同编写《经导管主动脉瓣置换术(TAVR)流程优化专家共识2022版》。
1 方法本共识基于循证医学方法,参考国内外相关证据,在当前既往TAVR相关专家共识、指南及政策的基础上,结合当前实际,针对TAVR提出共性问题,进行整理、分析,并通过线上线下专家(心血管病、麻醉、影像、护理、心脏康复等)的充分讨论和咨询,达成共识,针对股动脉路径经导管主动脉瓣置换术流程优化提出合理化建议,对相关并发症的防治提出应急预案,以期提高中国经股动脉路径TAVR规范化管理水平。本共识证据等级和推荐等级借鉴GRADE共识意见,本文所推荐的意见均为专家组讨论中度及以上推荐。
2 证据检索采用关键词(中文:主动脉瓣置换术/经导管主动脉瓣置换术/经皮主动脉瓣置换术/经导管主动脉瓣植入术/TAVI/TAVR/股动脉/管理/流程。英文:TranscatheterAorticValveReplacement/TranscatheterAorticValveImplantation/Transfemoral/transarterial/transcatheter/transcutaneous/percutaneous/TAVR/TAVI/Femoral Artery/management/process)对BMJ Best Practice、澳大利亚乔安娜布里斯格研究所循证卫生保健研究中心(Joanna Briggs Institute,JBI)、美国指南网、美国医疗保健与质量研究局(The Agency for Healthcare Research and Quality,AHRQ)、美国卫生保健政策研究所、英国国家临床优化研究所(National Institute for Health and Care Excellence,NICE)指南库、英国国家卫生医疗质量标准署、安大略注册护士协会、PubMed、Web of Science、EMBASE、Cochrane Library、CIHNAL、Scopus、CMB、中国知网、万方数据库、维普等进行检索(时限截至2021年9月27日),同时查阅相关政府文件及专家指导性文献。
3 经导管主动脉瓣置换术流程经导管主动脉瓣置换术流程见图 1。

|
| 图 1 经导管主动脉瓣置换术手术全流程图 |
|
|
术前对患者进行多维度的全面评估,包括手术史、用药史、过敏史、实验室检查、影像学检查、重要脏器功能检查,全面了解患者病情及基础情况,明确患者可能存在的风险因素[9],预测TAVR后可能发生的神经及心血管功能的改变。对血红蛋白值< 7 g/dL的患者,术前及时输注红细胞[10-11],以最大限度筛查影响患者康复的潜在危险因素,尽早采取干预措施,规避手术风险,降低不良事件发生率。
推荐意见1:完善术前各项检查,包括血常规、肝功能、肾功能、凝血谱、血型、心肌酶谱、电解质、心电图、超声心动图、胸部X线、心肺功能、计算机断层扫描等。
冠脉开口高度低是TAVR中急性冠脉闭塞的危险因素之一。2019年美国多个相关学会联合发表的TAVR专家共识将左冠脉开口高度<12 mm作为急性闭塞的危险因素,而右冠脉开口通常高于左冠脉,因此出现急性闭塞的概率低[12]。
推荐意见2:术前仔细研读超声心电图、计算机断层扫描影像,评估瓣环大小、主动脉弓角度、冠状动脉开口高低、主动脉瓣膜钙化情况。详细评估患者动脉及静脉血管管径、弹性、钙化迂曲程度、有无附壁血栓等情况,明确手术主入路的选择[13]。预判TAVR手术风险点,规避风险,保障患者安全[14-15]。
目前大部分开展TAVR的医院采用中深度镇静麻醉或气管插管全身麻醉,极少数尝试局部麻醉。建议优先选择粗、直的静脉,建立上肢静脉通路,以作为麻醉诱导前推注麻醉药物的通路,同时应对麻醉诱导中的突发情况[16]。
推荐意见3:选用20 G以上静脉留置针建立上肢静脉通路,避开桡动脉穿刺点,尽可能靠近肘正中静脉。
研究表明,有效的手术备皮有助于降低切口感染率,建议TAVR患者在术前2 h内完成备皮,备皮后用氯已定彻底清洁术区皮肤[17-18]。对于年老年老体弱无法自行备皮的患者需医护人员辅助完成。备皮后检查备皮范围、备皮质量是否符合手术要求,在条件许可的情况下尽可能扩大备皮面积,以缩短术中突发意外中转开胸或ECMO置管的准备时间,为患者争取抢救时间。
推荐意见4:手术当日备皮,备皮区域包括胸前区和会阴部,备皮范围上至颈部,左右两侧达腋中线,下至大腿中上1/3处。
3.2 如何对TAVR患者进行术前健康宣教?术前责任护士需向患者及家属讲解主动脉瓣狭窄的治疗进展、治疗方案、麻醉方式;对高血压患者按照医嘱服用降压药物,确保血压稳定[19];术前需禁食8 h、禁水2 h、备皮、留置导尿、血糖监测等[20]。
推荐意见5:向患者及其家属介绍TAVR手术目的、麻醉、手术过程、术前禁食禁饮时间、注意事项等。
3.3 TAVR手术环境有何要求?手术室空间布置应符合外科无菌环境,手术间温22℃~24℃,湿度50%~70%,应有足够的空间来容纳手术所需的全部设备,包括在发生并发症时需要的应急设备,如血液动力学支持系统、心肺旁路设备、水温箱,高频电刀等。建议提前定位放置仪器设备,若手术间空间较小,建议将心肺旁路等抢救设备放置到手术室就近的地方,配备紧急电源,一旦出现突发情况应及时在体外预冲后将其转移到手术间[21-22]。
推荐意见6:TAVR在心导管室或杂交手术室进行,应合理布置导管室/杂交手术室格局,方便团队操作及抢救措施实施。
3.4 TAVR术中如何进行资源配置?2018年AATS/ACC/SCAI/STS经导管主动脉瓣置换术专家共识中提出,介入手术用品包括各种通道套件、不同长度的血管鞘(4 ~22 F)、各种用途的介入导丝、心脏诊断导管、不同型号的球囊扩张导管。整个手术涉及物品规格、型号多,建议使用checklist物品清单进行备物和核对,避免手术物品遗漏[21, 23-24]。
推荐意见7:物品准备包括,一次性体外除颤电极片、超硬导丝、直头导丝、交换导丝、球囊扩张导管、PIG造影导管、AL1-AL2造影导管、JR3.5~4造影导管、4~9 F穿刺鞘、12~20 F大鞘,指引导管、指引导丝、延长导管、冠脉球囊、冠脉支架,5FMPA1(100 cm)、圈套器、压力传感器、外周动脉支架、外周球囊、人造血管、血管缝合器。
术前备齐急救药品包括肾上腺素、去甲肾上腺素、去氧肾上腺素等;仪器设备包括临时起搏器、除颤仪、负压吸引器、主动脉内球囊反搏泵、体外循环机、麻醉机等。急救物品设备应定点存放,定期检查,专人管理,确保性能良好[22, 25]。
推荐意见8:仪器准备包括,数字减影血管造影机(digital subtraction angiography,DSA)系统监护设备、3~4路测模块、心脏超声仪器、麻醉机、无影灯、活化凝血时间(activated clotting time of whole blood,ACT)测量仪、高压注射器、临时起搏器(能够支持>200次/min)、自动体外除颤仪、电刀、水温箱、水温毯、导管操作台(≥2.5 m),术前1 d提前消毒TEE超声探头备用,确保性能良好。
TAVR的多学科心脏团队(multi-disciplinary heart team, MDHT)的配合是手术流程优化中关键组成部分,其中护技团队在术中起重要作用[21]。临床工作中经股动脉路径TAVR至少配备2名经验丰富的导管室护士和1名技术人员。当发生循环崩溃时,需增加2名护士具备心脏外科手术经验的导管室护士1名和导管室高年资护士1名配合抢救。建议导管室护士统一进行外科手术规范化培训,以提高体外循环直视下心脏手术配合能力[26]。
推荐意见9:TAVR的MDHT由介入医师、心血管外科医师(心外科医师)、超声心动图医师、放射科医师、麻醉医师、护士(器械护士1名,巡回护士2名)及相关专业技术人员构成,要求团队人员具有3年以上工作经验,经过系统化培训、具备多学科团队配合精神。
3.5 主动脉瓣球囊扩张时团队配合?球囊扩张是术中重要环节,对无有效心功能储备的患者来说,扩张过程会完全堵塞左心室流出道,部分患者无法耐受,可能出现室颤、心脏骤停等严重并发症,故球囊扩张时间不宜超过10~15 s,扩张后应快速撤除球囊,过度的球囊扩张会造成钙化的脱落,造成致残性脑卒中和冠状动脉堵塞。AS患者在主动脉瓣球囊扩张和释放瓣膜[16]过程中需要快速心室起搏,谨防循环崩溃。主动脉瓣球囊扩张成型阶段,团队成员合理分工,主刀医生为指令发出者,专人管控临时起搏器并进行快速心室起搏。当预扩张和后扩张时术者发出“开始”口令后,迅速将临时起搏器频率调至180次/min,心电图显示超速起搏心率(室性心动过速)时,血压下降至50~60 mmHg,术者行主动脉瓣球囊导管充盈扩张,DSA曝光,术者口令“停止”后,将临时起搏器频率调回60次/min,密切观察患者血压回升情况、心电图波形、DSA影像等情况,一旦血压不能回升应立即使用血管活性药物进行处理,发生室颤或心脏骤停也应进行对症处理。技术人员需熟练操作高压注射器,根据术者要求快速、准确调试流速、流量、压力等参数,行主动脉瓣球囊扩张时设置成手动模式(流速10 mL/s, 流量10 mL/s, 压力800 mpsi),主动脉根部造影时设置成联动模式(流速15 mL/s, 流量15 mL/s, 压力800 mpsi)。综上,参与TAVR的所有人员需要经过系统培训,术中步调统一,熟悉TAVR风险管控及应对措施。
推荐意见10:准备合适型号的球囊、50 mL螺口注射器、三通、25 cm延长管、扩张前检查球囊性能,用0.9%生理盐水冲洗球囊,球囊端连接三通,用50 mL螺口注射器抽取适量预先稀释好的造影剂,按照1∶5~7比例稀释造影剂,当起搏后收缩压降至约50~60 mmHg,快速充分地扩张球囊,行主动脉根部造影,快速抽瘪球囊,随后停止起搏。球囊充盈、排空应快速,总起搏时间应小于15 s,以免长时间低灌注造成严重的并发症。
3.6 如何配合进行瓣膜清洗、装载等专项管理?瓣膜存储在5~25℃、干燥、清洁、通风良好、无腐蚀性戊二醛液体中灭菌保存;拆瓣膜包装时,检查温度指示标签是否在安全范围内;拆封瓣膜前双人核对瓣膜外包装规格型号、有效期;瓣膜安装人员使用钝性镊子取出瓣膜,再次核对瓣膜序列号,确认无误后清洗、装载。在主动脉瓣球囊扩张后,再次评估主动脉瓣环平均直径,术者确定植入主动脉瓣膜型号,高风险患者可以根据术前CT测量瓣膜直径提前安装。配合技术人员按照产品说明书用0.9%生理盐水充分浸润并清洗,避免戊二醛残留超标引起患者免疫反应。清洗器具包括4~6个清洗盆(倒入常温0.9%生理盐水至2/3刻度),其中一个盆放置压制工具(配置方法:0.9%生理盐水500 mL+肝素钠12 500 U/支)。将清洗好的瓣膜放置在装载盆中(内盛0.9%生理盐水),自膨瓣膜安装时需要加入2~3块无菌冰块,利于镍钛合金瓣膜在0℃环境中塑形(球扩型瓣膜不需要加入冰块)。装载前需检查装置的完整性,使用0.9%生理盐水浸湿的纱布湿润输送系统外管(delivery catheter system, DCS),使用手柄上直线推进滑动按钮和微调按钮来开启和关闭DCS,用10 mL螺口注射器冲洗DCS,冲洗液为1 U/mL肝素钠的无菌生理盐水, 每次冲洗前应确认导管是否渗漏,如有渗漏需更换新的输送系统。鲁尔接头连接到手柄后,需用注射器进行预冲洗,将清洗完的自膨瓣膜用压握器和转载工具压缩到最小直径,将直径T耳装载到T形槽内,推进胶囊腔,使支架流出端全部装载进胶囊腔内,匀速旋转控制手柄完成装载,在装载过程中避免打折现象,确保输送鞘管远端配合完好,如果胶囊腔和尖端配合有间隙,在植入过程中易造成主动脉夹层导致手术失败。
球扩型瓣膜安装时,将支架瓣膜固定于压制器上,再将输送装置上的球囊部分穿过支架瓣膜中央,使球囊预载支架部分与支架瓣膜准确对位,术者核对瓣膜方向无误后,推动压制器的操纵杆,逐步将支架瓣膜的直径缩短,最后支架瓣膜紧贴输送装置上端的球囊上,支架瓣膜准备完毕[27]。
推荐意见11:瓣膜专项操作遵循出厂说明书,规范人工瓣膜的储存、清洗及安装管理。
3.7 瓣膜释放过程中观察重点有哪些?瓣膜释放过程中关注瓣膜释放位置高低、左心室及主动脉压力等有创压力、冠状动脉闭塞、心电图波形、心律/心率变化。瓣膜释放前后进行换能器调“0”,确保有创压力测量的准确性。瓣膜释放过程中避免低血压时间过长,警惕恶性心律失常的发生,备齐急救药物,确保静脉通路的通畅,做好除颤准备;释放后血压不能完全回升,当出现难以解释的血压快速下降,应立即查找原因并及时处理,建议在心脏超声监测指导下补充血容量、给予药物治疗、纠正内环境。瓣膜释放完毕后,心脏超声评估主动脉瓣反流情况,并根据结果考虑是否再次球囊扩张或者瓣中瓣植入,并做好瓣中瓣植入准备,及时更换清洗盆中的生理盐水;出现ST段心电图变化等心肌缺血性改变时,及时排除冠状动脉阻塞可能,一旦冠脉阻塞,立即准备PCI用物,尝试开通阻塞冠脉。瓣膜功能异常导致血流动力学无法维持、冠状动脉阻塞不能用支架解决、主动脉瓣钙化严重造成置入瓣膜脱落等情况,需立即启动应急预案,建立体外循环(cardio-pulmonary bypass, CPB)行开胸手术。
推荐意见12:主动脉瓣膜释放过程中,患者可能出现冠状动脉阻塞、循坏崩溃等各种并发症,团队成员密切观察做好对症处理。
3.8 术中如何应对循环崩溃?部分AS患者在主动脉瓣球囊扩张后出现严重主动脉瓣反流,导致心脏前负荷急剧升高,对心脏功能和血流动力学造成极大影响,甚至导致危及生命的室性心律失常或心源性循环崩溃。每个中心应构建术中循环崩溃应急反应流程[28],提前铺设水温毯,黏贴一次性除颤电极片(位置:心底电极片——右侧背部肩胛下区,心尖电极——左侧第五肋间与腋后线交界处)避开手术视野,除颤仪模式调成“Paddles”模式,确保有效放电。发生持续性室速或室颤,立即实施电复律/电除颤,给予冰帽脑保护,必要时应用肾上腺素[16]。上述措施无效时,需紧急建立体外循环、中转开胸,在转流下完成手术操作或处理相关并发症。建议术前设立固定存放点,备齐16 F股动脉插管、22~24 F股静脉插管、氧合器、停搏药物(配置方法:0.9%氯化钠500 mL+10%氯化钾37 mL,冰箱保存备用)、开胸器械等体外循环辅助装置(见图 2)。

|
| 图 2 经股动脉路径主动脉瓣置换术中循环崩溃应急流程人员分布及俯视图 |
|
|
推荐意见13:对于循环崩溃风险较高的患者,提前与手术室护士长沟通,安排器械护士,配合团队建立体外循环或植入循环辅助装置(主动脉内球囊反搏、体外膜肺氧合、左心辅助装置等),清点手术用物,完善心脏外科手术物品。
3.9 当瓣膜发生故障时,应如何配合处理?术前备双份主动脉瓣膜和输送系统;安装过程中充分检查输送系统及瓣膜的性能并对其进行调试,在使用过程中发生导丝磨损,立即更换导丝;在原有瓣膜没有损坏的情况下,若为输送系统问题,及时将其撤出体内,将瓣膜浸泡在常温肝素水中,自膨胀后恢复原形,充分洗净后在新的系统进行安装;若瓣膜已经损坏,更换瓣膜并在输送系统后重新安装。
推荐意见14:检查并安装瓣膜输送系统及瓣膜,发现故障后及时处理,必要时更换新装置。
3.10 TAVR围术期如何落实感染防控措施?TAVR患者常为高龄合并存在肺部基础疾病、心功能不全以及免疫系统功能异常等,术后SIRS(systemic inflammatory response syndrome, SIRS)的发生率为10%~73%[29],建议整个手术过程中控制人员流量,维持患者体温恒定,必要时输注加温液体,严格无菌操作,保持手术台面干燥,当敷料潮湿、渗血、渗液造成明显污染时,应给与及时更换[30]。铺台时建议选择布类和防水单相结合,先铺布单再覆盖一次性防水单,防止瓣膜清洗时生理盐水溅出而污染手术台面[31]。手术过程中应注意血管通路、留置导尿管、全麻气管插管、食道超声等侵入性操作,穿刺时建立最大范围的无菌屏障,观察导管留置时间及深度,术后每日用5%PVP-Ⅰ擦拭,监测体温变化,关注感染症状。
推荐意见15:术中控制手术人流量,防止术中低体温,严格无菌操作,建立最大范围无菌屏障;严格管道管理,标注导管风险等级、留置时间、留置深度。
3.11 TAVR患者术中如何抗栓管理?对于无抗凝指征的患者,可在TAVR前开始使用小剂量阿司匹林。如果阿司匹林有禁忌证,则应使用氯吡格雷。如有抗凝指征的患者,依据抗凝药物类型(新型口服抗凝药或华法林),在TAVR前适时停用抗凝药物,必要时更改为低分子肝素。行经导管主动脉瓣置换术或经皮冠状动脉介入治疗一站式手术前应重点核查患者抗血小板药物服药剂量[32],对术前没有负荷需要PCI的患者需追加抗血小板负荷药物,全麻患者必要时通过留置胃管给药。术中全程肝素化,根据患者体重,计算肝素实际用量,推荐植入大鞘后静脉使用肝素,使用剂量70~100 U/kg,给药5~10 min后测量活化凝血时间(ACT)[33],确保ACT值在250~350 s,每隔30~60 min监测ACT, 根据监测数值决定是否追加肝素剂量。对于肝肾功能异常的患者,建议在肝素化之前测量基础ACT值,便于精确计算肝素剂量[34]。
推荐意见16:TAVR患者术中抗栓管理包括(1)术前核查患者抗血小板药物服药剂量;(2)术中全程静脉肝素化并监测ACT。
3.12 如何优化导管室与病房闭环交接?操作结束后应继续监测患者的生命体征、意识状态、肢体活动度、心电图变化的情况,达到出室标准后送回病房或重症监护室。出室前导管室护士与病房护士做好交接,主要包括生命体征、穿刺部位、穿刺侧肢体情况(皮温、颜色、动脉搏动)、术中植入瓣膜数量、术中用药、对比剂用量、带回病房管道、临时起搏参数、术中是否出现并发症、所需仪器设备等。准备转运用物,妥善固定导管,连接心电监护,供氧装置、呼吸球囊等辅助设备,备好急救药物,评估转运微泵电量确保转运途中病情稳定,提前联系转运电梯,确保患者转运安全。
推荐意见17:推荐导管室护士与病房护士闭环交接内容包括:明确出室标准、重点交接内容、准备转运用物三个方面。
3.13 TAVR术后并发症的观察与监护?TAVR术后并发症包括心脏传导阻滞、深静脉血栓形成、脑卒中、局部血管并发症、造影剂相关肾病、心衰、感染、心包积液/填塞等[35]。监护病房应备齐抢救设备及抢救药品,安置心电监护至病情稳定,密切观察起搏器运行情况、心电图波形、植入瓣膜功能、心功能等情况。病情稳定者术后早期拔除导尿管、有创动脉压监测、临时起搏电极等。
推荐意见18:建议术后4~24 h内连续监测,如发现异常,监护人员应及时汇报并协助医师做好处理[9, 36-37]。
3.14 如何落实TAVR患者的出院准备服务?术后患者需要长期抗栓治疗,可降低TAVR后发生血栓或血栓栓塞事件的风险。在TAVR后3~6个月内,每天使用阿司匹林和氯吡格雷进行双重抗血小板治疗,对于其他原因不需要口服抗凝剂的患者,建议考虑终身单一抗血小板治疗。告知患者定期评估是否存在皮肤异常瘀伤、血小板减少、贫血、中性粒细胞减少和出血,尤其是胃肠道和泌尿生殖道出血。指导患者改善生活方式,低盐低脂饮食、控制体重、保持大便通畅、勿用力屏气、适量活动、避免劳累。制定出院随访计划,出院前应完善患者心功能、肢体深静脉血栓相关检查,进行运动耐力测试(6 min步行试验或2 min踏步试验)[38]。如患者伤口无异常、无运动康复禁忌建议出院后早期进行运动康复[39]。出院后3 d复查血电解质,保持血钾4.0~4.5 mmol/L;出院后1个月复查24 h动态心电图;出院后1、3、6月随访血常规、心肌酶谱、肝肾功能、心脏超声、心电图;出院后6个月返院随诊,调整用药[34]。
推荐意见19:TAVR患者的出院准备服务包括,术后长期抗栓治疗的注意事项、生活习惯宣教;早期康复运动方案,制定个性化的出院随访计划。
目前,心血管疾病已成为我国城乡居民死亡的首位病因,已成为威胁全民健康的重大隐患[40]。随着人口老龄化的发展,主动脉瓣狭窄已成为继冠心病、高血压后最常见的心脏疾病之一[41],TAVR的出现为原本失去外科手术机会或外科手术风险较高的老年患者提供了一种有效的、创伤更小、恢复更快的治疗选择[42-43]。经股动脉路径的TAVR因其创伤小在绝大数情况下可作为首选[44-45],但此途径更易引起血管并发症的发生,对心血管医护人员提出了更大的挑战[46]。在此背景下,为进一步规范及优化经导管主动脉瓣置换术股动脉路径流程,保障医疗服务需求,本专家共识基于循证医学方法,以术前、术中、术后的经验为依据,完成从问题提出、多学科团队合作、专家组推荐到定稿全过程,形成基于经股动脉路径主动脉瓣置换术流程优化专家共识,具有较强的时效性。同时由于疾病发生发展中的诸多变化和未知因素,以及人类认知疾病过程的滞后性等特点,本次共识专家组还将针对未来可能出现的其他相关临床问题,继续进行讨论和实时文献追踪,以期对其他类型的瓣膜性疾病的防治提供流程优化的借鉴。
综上所述,本共识参考现有医学文献、最佳证据和临床经验,其任务是不断优化TAVR流程,加强团队协作,提高救治质量,旨在为TAVR患者和家属提供更精准、更专业的医疗服务,为已开展和即将开展TAVR的医学中心提供更科学、更规范的实践指导。
执笔:程继芳 董铭琦 温春杰 俞斌 朱齐丰 王建安 兰美娟 宋剑平
专家组成员:艾丽娟(浙江省中医院),白婷(西安交通大学第一附属医院),程继芳(浙江大学医学院附属第二医院),程震峰(湖州市中心医院),陈海莲(浙江大学医学院附属第二医院),陈晓辉(广州医科大学),陈福坤(郑州市第七人民医院),陈晓洁(温州市人民医院),柴湘平(中南大学湘雅二医院),段俊滔(北京大学第三医院),居洁勤(宁波市第一医院),何伟(浙江大学医学院附属第二医院),金建芬(杭州市第一人民医院),陆剑嵘(南京大学医学院附属鼓楼医院),孔敏坚(浙江大学医学院附属第二医院),柯俊(福建省立医院),陆芸岚(上海市第十人民医院),刘先宝(浙江大学医学院附属第二医院),蒲朝霞(浙江大学医学院附属第二医院),钱一丹(浙江省中医院),钱维明(浙江大学医学院附属第二医院),陶敏(华中科技大学同济医学院附属同济医院),童晓珊(杭州市第一人民医院),吴家红(山东大学齐鲁医院),汪正艳(大连医科大学附属第一医院),王红幸(宁波市第一医院),王英(武汉亚洲心脏病医院),温红梅(厦门大学附属心血管病医院),魏惠琴(福建医科大学附属协和医院),魏玲(新疆医科大学附属中医医院),严敏(浙江大学医学院附属第二医院),朱丽(复旦大学附属中山医院)
利益冲突 所有作者均声明不存在利益冲突
| [1] | 中国医师协会心血管内科医师分会结构性心脏病专业委员会. 经导管主动脉瓣置换术中国专家共识(2020更新版)[J]. 中国介入心脏病学杂志, 2020, 28(6): 301-309. DOI:10.3969/j.issn.1004-8812.2020.06.001 |
| [2] | 中华医学会心血管病学分会结构性心脏病学组, 中国医师协会心血管内科医师分会结构性心脏病专业委员会. 中国经导管主动脉瓣置换术临床路径专家共识[J]. 中国介入心脏病学杂志, 2018, 26(12): 661-668. DOI:10.3969/j.issn.1004-8812.2018.12.001 |
| [3] | 朱丽, 徐冰晨, 潘文志, 等. 中国经导管主动脉瓣置换术(TAVR)手术方式、术中使用器械及护理现状调查分析[J]. 中国胸心血管外科临床杂志, 2022, 29(2): 238-244. DOI:10.7507/1007-4848.202105039 |
| [4] | Elmaraezy A, Ismail A, Abushouk AI, et al. Efficacy and safety of transcatheter aortic valve replacement in aortic Stenosis patients at low to moderate surgical risk: a comprehensive meta-analysis[J]. BMC Cardiovasc Disord, 2017, 17(1): 234. DOI:10.1186/s12872-017-0668-1 |
| [5] | Carnero-Alcázar M, Maroto LC, Cobiella-Carnicer J, et al. Transcatheter versus surgical aortic valve replacement in moderate and high-risk patients: a meta-analysis[J]. Eur J Cardiothorac Surg, 2017, 51(4): 644-652. DOI:10.1093/ejcts/ezw388 |
| [6] | Vahanian A, Beyersdorf F, Praz F, et al. 2021 ESC/EACTS Guidelines for the management of valvular heart disease[J]. Euro Intervention, 2021. DOI:10.4244/EIJ-E-21-00009 |
| [7] | Otto CM, Nishimura RA, Bonow RO, et al. 2020 ACC/AHA guideline for the management of patients with valvular heart disease: executive summary: a report of the American college of cardiology/American heart association joint committee on clinical practice guidelines[J]. Circulation, 2021, 143(5): e35-e71. DOI:10.1161/cir.0000000000000932 |
| [8] | von Scheidt W, Welz A, Pauschinger M, et al. Interdisciplinary consensus on indications for transfemoral transcatheter aortic valve implantation (TF-TAVI): joint Consensus Document of the Arbeitsgemeinschaft Leitende Kardiologische Krankenhausärzte e. V. (ALKK) and cooperating Cardiac Surgery Departments[J]. Clin Res Cardiol, 2020, 109(1): 1-12. DOI:10.1007/s00392-019-01528-5 |
| [9] | Arora S, Misenheimer JA, Ramaraj R. Transcatheter aortic valve replacement: comprehensive review and present status[J]. Tex Heart Inst J, 2017, 44(1): 29-38. DOI:10.14503/THIJ-16-5852 |
| [10] | White K, MacFarlane H, Hoffmann B, et al. Consensus statement of standards for interventional cardiovascular nursing practice[J]. Heart Lung Circ, 2018, 27(5): 535-551. DOI:10.1016/j.hlc.2017.10.022 |
| [11] | Longoni M, Chiarabelli M, Germinal F, et al. Update to the position paper of the Italian Society of Interventional Cardiology (SICI-GISE) on institutional and operator requirements for transcatheter aortic valve implantation (TAVI). Chapter 2: technical nursing care in TAVI[J]. G Ital Cardiol (Rome), 2020, 21(4 Suppl 2): 60S-69S. DOI:10.1714/3336.33076 |
| [12] | Nishimura RA, O'Gara PT, Bavaria JE, et al. 2019 AATS/ACC/ASE/SCAI/STS expert consensus systems of care document: a proposal to optimize care for patients with valvular heart disease: a joint report of the American association for thoracic surgery, American college of cardiology, American society of echocardiography, society for cardiovascular angiography and interventions, and society of thoracic surgeons[J]. J Am Coll Cardiol, 2019, 73(20): 2609-2635. DOI:10.1016/j.jacc.2018.10.007 |
| [13] | Karycki MK. Transcatheter aortic valve replacement[J]. Nursing, 2019, 49(6): 24-31. DOI:10.1097/01.NURSE.0000558086.92851.51 |
| [14] | 王力涵, 刘先宝, 林心平, 等. 急诊经导管主动脉瓣置换术操作要点及处理策[J]. 中华急诊医学杂志, 2020, 29(6): 754-756. DOI:10.3760/cma.j.issn.1671-0282.2020.06.003 |
| [15] | Chow WB, Rosenthal RA, Merkow RP, et al. Optimal preoperative assessment of the geriatric surgical patient: a best practices guideline from the American College of Surgeons National Surgical Quality Improvement Program and the American Geriatrics Society[J]. J Am Coll Surg, 2012, 215(4): 453-466. DOI:10.1016/j.jamcollsurg.2012.06.017 |
| [16] | 程卫平, 张铁铮, 郭克芳. TAVR手术麻醉中国专家临床路径管理共识(2018)[J]. 麻醉安全与质控, 2018, 2(6): 305-312. DOI:10.12089/jca.2018.11.019 |
| [17] | 朱丽, 凌华兴, 葛均波, 等. 单中心前100例经导管主动脉瓣置换术围手术期护理[J]. 上海医药, 2019, 40(7): 56-61. DOI:10.3969/j.issn.1006-1533.2019.07.019 |
| [18] | 张峥, 毛燕君, 胡亚琴, 等. 经导管主动脉瓣膜置换术的介入护理配合[J]. 护士进修杂志, 2012, 27(15): 1433-1435. DOI:10.16821/j.cnki.hsjx.2012.15.043 |
| [19] | Baumbusch J, Lauck SB, Achtem L, et al. Understanding experiences of undergoing transcatheter aortic valve implantation: one-year follow-up[J]. Eur J Cardiovasc Nurs, 2018, 17(3): 280-288. DOI:10.1177/1474515117738991 |
| [20] | Practice guidelines for preoperative fasting and the use of pharmacologic agents to reduce the risk of pulmonary aspiration: application to healthy patients undergoing elective procedures: an updated report by the American society of anesthesiologists task force on preoperative fasting and the use of pharmacologic agents to reduce the risk of pulmonary aspiration[J]. Anesthesiology, 2017, 126(3): 376-393. DOI: 10.1097/ALN.0000000000001452. |
| [21] | Bavaria JE, Tommaso CL, Brindis RG, et al. 2018 AATS/ACC/SCAI/STS expert consensus systems of care document: operator and institutional recommendations and requirements for transcatheter aortic valve replacement: a Joint Report of the American Association for Thoracic Surgery, American College of Cardiology, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons[J]. Catheter Cardiovasc Interv, 2019, 93(3): E153-E184. DOI:10.1002/ccd.27811 |
| [22] | 范嘉祺, 刘先宝, 郭宇超, 等. 第二天出院极简式经导管主动脉瓣置换术一例[J]. 中华心血管病杂志, 2021, 49(5): 510-512. DOI:10.3760/cma.j.cn112148-20210402-00300 |
| [23] | Clarke S, Wilson ML, Terhaar M. Using clinical decision support and dashboard technology to improve heart team efficiency and accuracy in a transcatheter aortic valve implantation (TAVI) program[J]. Stud Health Technol Inform, 2016, 225: 98-102. |
| [24] | 王斌, 苏茂龙, 赖可可, 等. 经导管主动脉瓣置换术治疗重度主动脉瓣狭窄的初步经验及中期随访结果[J]. 中国介入心脏病学杂志, 2018, 26(3): 138-143. DOI:10.3969/j.issn.1004-8812.2018.03.003 |
| [25] | 孟旭, 徐志云, 张海波, 等. 中国经导管主动脉瓣置入(TAVI)技术心脏团队模式及心脏外科医师职能[J]. 中华胸心血管外科杂志, 2019, 35(12): 717-720. DOI:10.3760/cma.j.issn.1001-4497.2019.12.002 |
| [26] | 中国医师协会心血管内科医师分会结构性心脏病专业委员会, 中华医学会心血管病学分会结构性心脏病学组. 经导管主动脉瓣置换团队建设及运行规范中国专家建议[J]. 中国介入心脏病学杂志, 2018, 26(1): 2-6. DOI:10.3969/j.issn.1004-8812.2018.01.002 |
| [27] | 张峥, 高嵩芹, 王馨, 等. 球扩式主动脉瓣支架治疗严重主动脉瓣狭窄的手术配合[J]. 介入放射学杂志, 2014, 23(10): 926-928. DOI:10.3969/j.issn.1008-794X.2014.10.022 |
| [28] | 程继芳, 温春杰, 杜丽丽, 等. 经导管股动脉入路主动脉瓣植入术(TAVR)循环崩溃术中应急反应流程的构建与应用[J]. 中华急诊医学杂志, 2021, 30(4): 506-509. DOI:10.3760/cma.j.issn.1671-0282.2021.04.025 |
| [29] | Gorla R, Erbel R, Eagle KA, et al. Systemic inflammatory response syndromes in the era of interventional cardiology[J]. Vascul Pharmacol, 2022: S1537-S1891(18)30020-X. DOI:10.1016/j.vph.2018.04.003 |
| [30] | Leshem-Rubinow E, Amit S, Steinvil A, et al. Frequency, pattern, and cause of fever following transfemoral transcatheter aortic valve implantation[J]. Am J Cardiol, 2014, 113(6): 1001-1005. DOI:10.1016/j.amjcard.2013.11.063 |
| [31] | 程继芳, 温春杰, 宋剑平, 等. 经导管主动脉瓣置换术术后患者全身炎性反应综合征的危险因素研究进展[J]. 中华急诊医学杂志, 2021, 30(12): 1506-1509. DOI:10.3760/cma.j.issn.1671-0282.2021.12.020 |
| [32] | Lateef N, Khan MS, Deo SV, et al. Meta-analysis comparing outcomes in patients undergoing transcatheter aortic valve implantation with versus without percutaneous coronary intervention[J]. Am J Cardiol, 2019, 124(11): 1757-1764. DOI:10.1016/j.amjcard.2019.08.024 |
| [33] | 郭帅, 张斌, 吴永健. 经导管主动脉瓣置换术的最新进展[J]. 中国医刊, 2020, 55(1): 4-7. DOI:10.3969/j.issn.1008-1070.2020.01.002 |
| [34] | Overtchouk P, Guedeney P, Rouanet S, et al. Long-term mortality and early valve dysfunction according to anticoagulation use: the FRANCE TAVI registry[J]. J Am Coll Cardiol, 2019, 73(1): 13-21. DOI:10.1016/j.jacc.2018.08.1045 |
| [35] | 杨秀梅, 纪代红, 李庆印. 主动脉瓣狭窄患者经导管主动脉瓣植入术后的护理进展[J]. 中华护理杂志, 2017, 52(9): 1128-1133. DOI:10.3761/j.issn.0254-1769.2017.09.023 |
| [36] | 李曦, 包芸, 金艳, 等. 经导管主动脉瓣植入术患者的围术期护理[J]. 护理学杂志, 2016, 31(16): 42-44. DOI:10.3870/j.issn.1001-4152.2016.16.042 |
| [37] | Pollari F, Dell'Aquila AM, Söhn C, et al. Risk factors for paravalvular leak after transcatheter aortic valve replacement[J]. J Thorac Cardiovasc Surg, 2019, 157(4): 1406-1415. DOI:10.1016/j.jtcvs.2018.08.085 |
| [38] | 包芸, 张月儿, 杨雪梅. 经导管主动脉瓣植入术围手术期个案管理方案的建立及实施[J]. 中国护理管理, 2021, 21(8): 1185-1189. DOI:10.3969/j.issn.1672-1756.2021.08.014 |
| [39] | Ribeiro GS, Melo RD, Deresz LF, et al. Cardiac rehabilitation programme after transcatheter aortic valve implantation versus surgical aortic valve replacement: systematic review and meta-analysis[J]. Eur J Prev Cardiol, 2017, 24(7): 688-697. DOI:10.1177/2047487316686442 |
| [40] | 胡盛寿, 高润霖, 刘力生, 等. 《中国心血管病报告2018》概要[J]. 中国循环杂志, 2019, 34(3): 209-220. DOI:10.3969/j.issn.1000-3614.2019.03.001 |
| [41] | Mentias A, Desai MY, Saad M, et al. Management of aortic Stenosis in patients with end-stage renal disease on hemodialysis[J]. Circ Cardiovasc Interv, 2020, 13(8): e009252. DOI:10.1161/CIRCINTERVENTIONS.120.009252 |
| [42] | Makkar RR, Thourani VH, Mack MJ, et al. Five-year outcomes of transcatheter or surgical aortic-valve replacement[J]. N Engl J Med, 2020, 382(9): 799-809. DOI:10.1056/NEJMoa1910555 |
| [43] | Yan AT, Koh M, Chan KK, et al. Association between cardiovascular risk factors and aortic Stenosis: the CANHEART aortic Stenosis study[J]. J Am Coll Cardiol, 2017, 69(12): 1523-1532. DOI:10.1016/j.jacc.2017.01.025 |
| [44] | Biancari F, Rosato S, D'Errigo P, et al. Immediate and intermediate outcome after transapical versus transfemoral transcatheter aortic valve replacement[J]. Am J Cardiol, 2016, 117(2): 245-251. DOI:10.1016/j.amjcard.2015.10.036 |
| [45] | 吴永健. 经导管主动脉瓣置换术的现状、研究热点和未来展望[J]. 中国循环杂志, 2017, 32(2): 120-122. DOI:10.3969/j.issn.1000-3614.2017.02.002 |
| [46] | Beurtheret S, Karam N, Resseguier N, et al. Femoral versus nonfemoral peripheral access for transcatheter aortic valve replacement[J]. J Am Coll Cardiol, 2019, 74(22): 2728-2739. DOI:10.1016/j.jacc.2019.09.054 |
 2022, Vol. 31
2022, Vol. 31